
座談会「メンタルヘルスにおける患者と医療者のギャップについて考える」
新型コロナウイルス感染症のパンデミック以降、メンタルヘルスの重要性、早期介入の必要性がますます注目されています。
本座談会では、精神科医療の臨床現場でご活躍されている3人の先生方に、精神疾患治療の早期介入を阻む要因とその対策について議論していただきました。
張 賢徳 先生(司会・日本うつ病センター 六番町メンタルクリニック 院長)
根本 隆洋 先生(東邦大学医学部 精神神経医学講座・社会実装精神医学講座 教授)
坪井 貴嗣 先生(杏林大学医学部 精神神経科学教室 准教授)
※発言順
「精神疾患患者の増加は氷山の一角で、未受診の方はもっといるだろうと考えられます」(張 賢徳 先生)
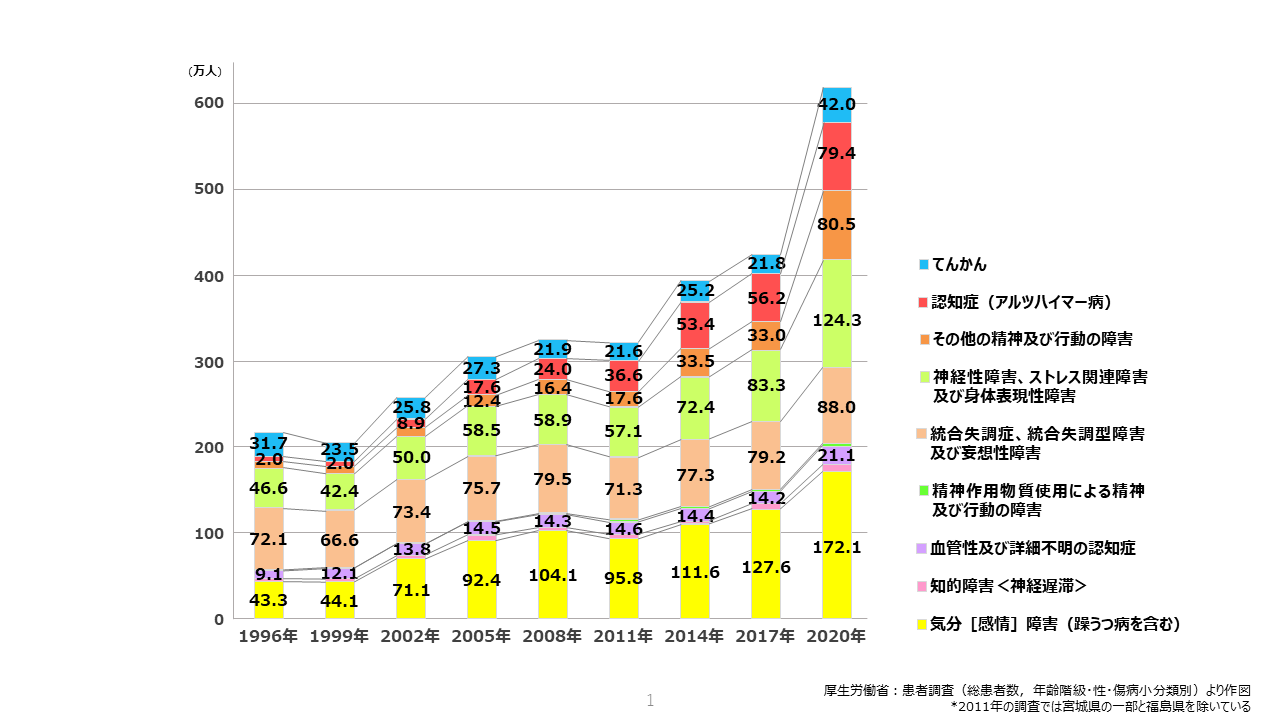
張 本日の座談会にご参加いただき、ありがとうございます。新型コロナウイルス感染症のパンデミック以降、各国においてメンタルヘルスが著しく悪化し、日本も例外ではなく、特にうつ病を含む精神疾患の有病率が増加しているというデータがあります1,2,3(図1)。メンタルヘルスへの早期介入の必要性が指摘されていますが、十分な実現には至っていないのが現状です。
その大きな要因として、「患者と医療者のギャップ」があると考えられます。ひとつは、当事者が医療者にアクセスできていない「介入に至るまでのギャップ」、もうひとつは、受診した後に医療者と適切なコミュニケ―ションがとれていない「介入後のギャップ」です。
本日は、早期介入の実現に向けての先生方の取り組みを伺いながら、こうしたギャップにどのように対応していくべきかを探っていきたいと考えております。
図1 厚生労働省の患者調査における精神疾患の疾患別年次推移
早期介入に向けた取り組み:相談の場の構築
張 早期介入の実現においては「当事者が相談できる場」が大きな役割を担います。根本先生は、若者を対象としたメンタルヘルスの早期相談・支援窓口「SODA」、坪井先生は、オンライン上でメンタルヘルスケアサービスを提供する「KOKOROBO」プロジェクトと、それぞれに早期に相談できる場の構築に尽力されています。まず、取り組みの内容についてご紹介いただけますか。
「若者のメンタルヘルス支援に対しては、多職種専門チームによるワンストップでの対応が重要と考えています」
(根本 隆洋 先生)
根本 SODAは若者に早期相談の場を提供することを目的とし、厚生労働科学研究費事業MEICIS(Mental health and Early Intervention in the Community-based Integrated care System)4の一環として、医療法人と協働して立ち上げた早期相談・支援窓口です。2019年7月に東京都足立区に「あだち若者サポートテラスSODA※(Support with One-stop care on Demand for Adolescents and young adults in Adachi)」(https://www.soda-adachi.com/home)、2022年6月には埼玉県川口市に「こころサポートステーション SODAかわぐち」(https://www.css-soda-k.com/home)が開設され、現在は、足立区および川口市からの委託事業として、東邦大学の精神神経医学講座で立ち上げた一般社団法人が運営しています。
医療、保険、福祉など、あらゆる相談をたらい回しにすることなく「ワンストップ」で実現すること、そして、次の支援機関への橋渡しを行うだけでなく、当事者と協働的関係を構築しながら心理社会的介入も行う「臨床型ケースマネジメント」の手法を取り入れ、精神科医、臨床心理士、精神保健福祉士などによる多職種専門チームで対応しているのが特徴です。
※旧名:ワンストップ相談センターSODA
坪井 KOKOROBO(https://www.kokorobo.jp/)は、国立精神・神経医療研究センターの中込和幸先生が代表者となって実施しているオンラインのメンタルヘルスシステムで、私は協力者として参加しています。メンタル不調の予防と早期手当、必要な場合には医療への橋渡しを行うことを目的として、Web上で、ストレスのセルフチェック、AIを用いたチャットボットによるアドバイス、オンライン相談などを提供しています。現在は臨床研究の段階で、同意をしていただいた利用者の方のデータを収集して機能改善を進めているところと聞いております。
もともとは、コロナ禍でメンタルの不調を抱えた方が感染の不安なく相談できる窓口の開設を意図したものですが、24時間対応可能ですので、例えば睡眠・覚醒リズム障害があって夜中に辛い思いをしている方もアクセスしやすいのではないかと考えています。
介入に至るまでのギャップ:当事者が医療者にアクセスできない
張 続いて、本日のテーマである「患者と医療者のギャップ」について伺います。最初のギャップとして、当事者が医療者にアクセスできず、介入に至らないという問題があると思うのですが、実際に相談窓口を展開されていて、そうしたギャップを感じられたことはありますか。
根本 SODAの窓口に来た人の9割以上が「ここにたどり着くまでどこに相談すればいいか分からなかった」「どこにも相談できなかった」とおっしゃっていました5。そして、相談者の3分の1は新たに医療介入を要するような状態でした6。これは非常に深刻な問題だと考えています。
坪井 KOKOROBOについては、認知度がまだ低く、そのためアクセスする人も少ないというのが現状でして、現在、地域の保健所や教育委員会等と相談しながら啓発を進めているところです。若者に訴求できるよう、SNSなどをうまく活用できないかと考えています。
根本 私共もSODAのサービスを知っていただくために、自治体のほか、学校や既存の若者のサービスにアプローチしていきましたし、SNSも大いに活用しました。
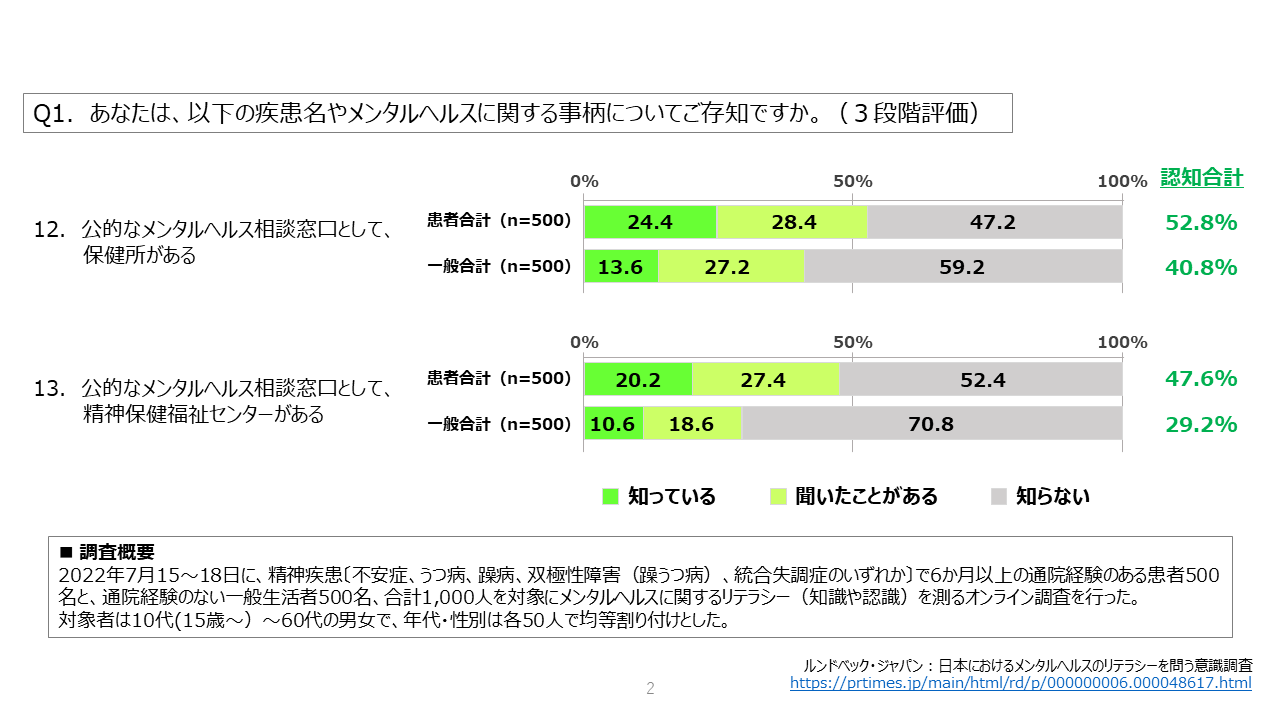
張 窓口の認知度を上げるのが大きな課題としてあるということですね。2022年にルンドベック・ジャパンと私が監修して行ったメンタルヘルスリテラシーを問う意識調査の結果7では、保健所や精神保健福祉センターといった公的なメンタルヘルスの相談窓口の認知度は約5割と、半分以下の人しか知らないということが明らかになっています(図2)。
図2 日本におけるメンタルヘルスのリテラシーを問う意識調査
産学官連携により相談システムを普及させる
根本 公的機関については、ひとつには、若者との親和性というか敷居の高さの問題もあるように思います。SODAの例でいうと、川口市では以前は保健所で相談事業をやってきたのですが、2022年に市の商業施設内に「SODAかわぐち」という名で相談センター※を開設したところ、保健所の方が驚かれるぐらい多くの相談者が来ました。いろいろな要因があったとは思いますが、産学と協働することによって、ある種の「柔らかさ」のようなものを出せたことがアクセスの増加につながったのではないかと思います。
※東邦大学医学部精神神経医学講座が立ち上げた一般社団法人SODAが川口市から委託を受けて運営
張 お話を伺って、SODAの取り組みが研究だけで終わることなく社会実装に至った背景には、自治体だけでなく民間と連携したことによる効果があるように感じました。
根本 大学と自治体との連携ももちろん重要ですが、サステナビリティということを考えると、今後は産学官連携の視点がメンタルヘルス領域において重要になってくると思います。MEICIS事業については、ありがたいことに、ある生命保険会社が関心を寄せていただき連携することになり、2023年4月に東邦大学に社会連携講座として「社会実装精神医学講座」を立ち上げることができました。MEICISの中で開発してきたSODAのようなワンストップ早期支援・相談サービスとシステムを、保険会社のネットワークを活用して各地域に普及させていくことを目指して、共同で研究と地域実践に取り組んでいるところです。
坪井 個人的には、コロナ禍を逆に良い機会と捉えて、メンタルヘルスについてもう少し普及ができたのではないかと考えています。残念ながら、telepsychiatry(遠隔精神医学)やdigital psychiatry(デジタル精神医学)の分野では、世界的に見て日本はかなり後進国であり、むしろその好機を逸してしまったように思います。これらが普及しない理由の1つに「高齢患者が使えない」ことが挙げられていますが、むしろそれを懸念した医師側が使うことを躊躇していることも考えられます。さまざまな方がアクセスする、リーチしやすくするという意味では、決まった診療所や病院という形だけではなく、多くの選択肢があった方がよりリーチしやすいのではないかと感じています。
メンタルヘルスの視点を含めた「健康」チェックを
張 これまでは若者への対策をお聞きしました。一方で高齢者の早期介入についてはまた違ったアプローチが必要となると思うのですが、先生方のアイデアをお聞かせください。
坪井 高齢者の方々は、時代背景のために精神疾患にスティグマがあるかもしれないということを前提に考えた方がいいだろうと思っています。一方で、自分の健康に関心が高い方が多いので、例えば自治体などで健康相談の場を作るなどして、「健康」という切り口の中でメンタルヘルスをチェックしていくのが有効ではないかと思います。実際、身体や認知機能の衰えが、実はうつ病に関連している場合があるということは珍しくありませんので、広く一般医療者が身体機能や認知機能だけでなく、メンタルヘルスについても意識して対応にあたることが重要です。
根本 今後「精神障害にも対応した地域包括ケアシステム(にも包括)」を構築していくときには、慢性期の患者さんのことに加えて、加齢やメンタルヘルスの不調など、誰もが「自分事」として捉えられるような問題も重視していくことが必要でしょう。
張 いろいろな機会を捉えて、身体の健康だけでなくメンタルの健康もチェックし、早期介入につなげていくということですね。その前提として、医療、介護、福祉に携わるいろいろな職種の人がメンタルヘルスについて知識を得ておくことが必要であると改めて感じました。
介入後のギャップ:医療者とのコミュニケーション不足
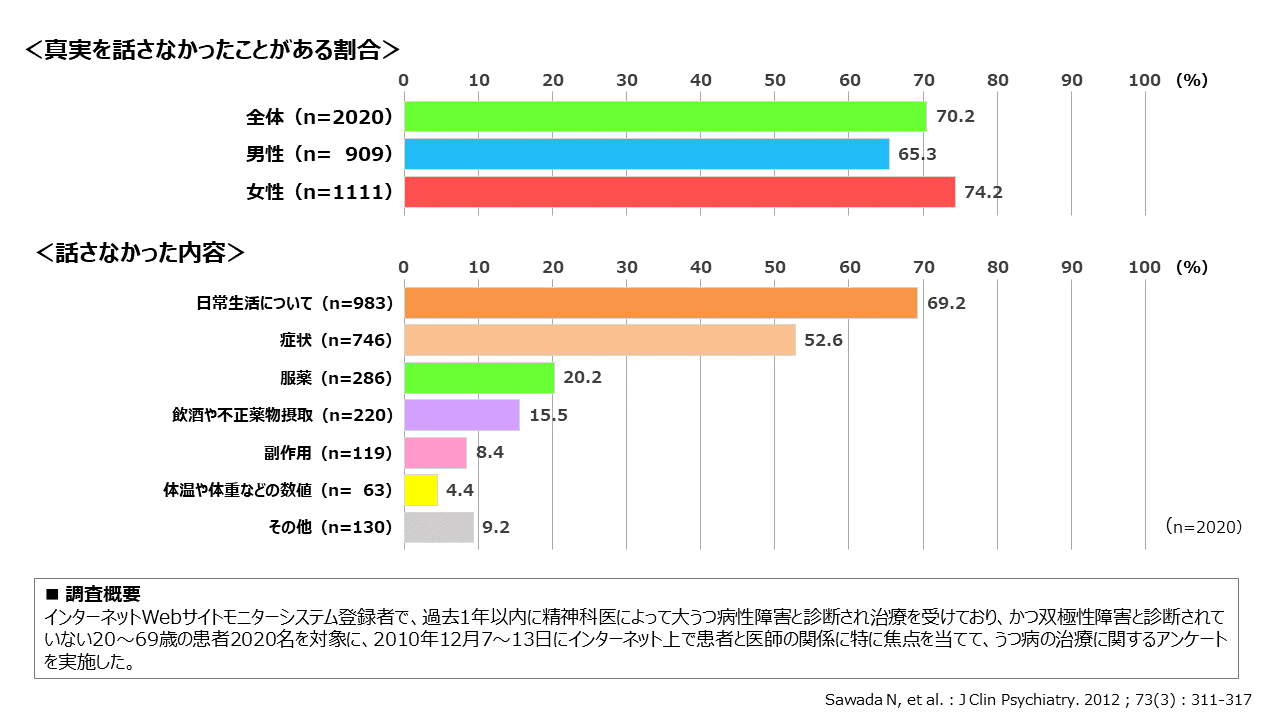
張:次に、介入が可能になった後で生じる医療者とのコミュニケ―ションの問題を考えていきたいと思います。うつ病治療経験者を対象とした国内のWebサーベイ8では、うつ病患者さんの約70%が医師に真実を伝えておらず(図3)、約半数が主治医に相談しにくいと感じており、さらに3割以上が医師に相談なしに治療を中止しているという結果が報告されています。患者さんに寄り添う診療ができていないために患者さんの満足度が低く、治療から離れていってしまうのだろうと思われます。
そのギャップを埋めていくためのひとつの方法として、当事者と医療者が情報を共有しながら、選択可能なさまざまな治療案について話し合い、当事者の好みや考え方、生活などにそった最適な選択を共同で行っていくShared Decision Making(SDM:共同意思決定)が注目されています。坪井先生が中心となって作成された『当事者・家族のためのわかりやすいうつ病治療ガイド(治療ガイド)』は、タイトル通り、当事者と家族について必要なことがやさしく解説されていて、SDMを実践するためのDecision Aid(DA)として有力なツールになると思います。
図3 国内Webサーベイ
「SDMはあくまでコミュニケーション手段のひとつ。患者さんの気持ちに寄り添う診療が求められていると考えます」
(坪井 貴嗣 先生)
坪井 SDMというと時間がかかるのではと誤解されることも多いのですが、今ご紹介いただいた『治療ガイド』などの冊子を使って、「次までにここを読んでおいてください」、「この文はあなたにとって重要ですよ」など、ペンや付箋でマークしながら患者さんにお話しすると、むしろ時間が短縮するというような印象を持っています。
ただ、SDMはあくまでコミュニケーション手段のひとつであって、一番大切なのは医師が自身のコミュニケーション能力を過信せず、患者さんの状態に寄り添い、つらさを想像しながら診療していくことではないかと思います。患者さんはそもそも体調が悪い中でいらっしゃるわけですし、うつ病の場合は自責の思考に陥っている可能性もあります。そういった状況の中でpaternalisticに「絶対にこうした方がいいですよ」「なぜあなたは休まないのですか」と言われてしまうと、威圧感を感じて萎縮してしまうでしょう。
例えばですが私は、医師の前でうまく話せなそうな患者さんには前もってメモ用紙をお渡しし、「次の診察の時に話したい内容をできれば3つ書いてきてくださいね」とお願いしています。そして、書いていただいたメモを見ながらお話を伺い、私も専門家として重要なアドバイスを書きこんで、持ち帰っていただくようにしています。驚くべきことに、多くの患者さんがその紙を半年後、1年後と長期にわたってずっと持っていてくださるのです。このような経験から、自分が与えるメッセージの重要性について、医師はいま一度認識した方がいいのではないかと感じております。
根本 精神科医でもある作家の帚木蓬生(ははきぎ ほうせい)氏が著書の中で、アフリカ大陸のセネガルに伝わる「人の病の最良の薬は人である」という言葉を紹介されています。特に心の病においては、薬の処方やいろいろな技法も大切ではありますが、医師自身が自分の人間性を磨き、自分が患者さんの救いになっているかということを常に立ち返って考えないといけないと思います。
張 先生方のお話を伺って、患者さんと医療者とのギャップを埋めるためには、私たち医療者が共感性や想像力を働かせ、患者さんの立場に立つこと、そして、反省しながら自分を磨いていくことが重要であるということを改めて感じました。医療者としての原点に立ち返った思いです。どうもありがとうございました。
座談会取材、撮影:ルンドベック・ジャパン Progress in Mind Japan RC
取材日:2023年6月16日
場所:駐日デンマーク王国大使館(東京都渋谷区)






